La Terapia Espressivo Corporea Integrata nella malattia di Alzheimer e nelle altre demenze.
Elena Sodano. Maggioli Editore.
Ecco un libro che si prende cura di persone, piuttosto che semplicemente accontentarsi di curarle, perché curare può essere un arido esercizio costruito con formule e algoritmi da seguire secondo linee guida, attraverso esami e farmaci, strategie che non sempre rassicurano se non sono collegate ad umano ascolto ed empatia, a buona informazione e corretta comunicazione, quando serve persino al contatto col corpo di chi è vittima di qualsiasi sintomo o malattia o semplice paura.
Ecco, un concetto apparentemente banale o insignificante in questa epoca tecnologica, un concetto che ha a che fare con il lavoro appassionato di Elena Sodano e con il suo libro: il semplice toccare il corpo di chi si rivolge a noi operatori della salute, medici o meno, può rappresentare già un atto terapeutico fruttuoso perché il risultato che nasce da un buon rapporto tra operatore e paziente, è dimostrato oramai da decenni, è frutto dell’effetto placebo attraverso una complessa stimolazione a buon fine di aree cerebrali, una rivoluzione di mediatori chimici e di ormoni finalizzate al raggiungimento del possibile benessere. “Oggi non vi sono dubbi, né per la scienza né per la filosofia, che il problema mente-corpo si identifichi con il problema mente-cervello… una delle discipline moderne che studia l’unità mente-cervello-corpo è la psico-neuro-endocrino-immunologia…” scrive un esperto di fama mondiale, Fabrizio Benedetti su L’effetto placebo. Breve viaggio tra mente e corpo (Carocci editore).
Toccare un corpo, accarezzarlo, abbracciarlo provocano, tra l’altro, un aumento di ossitocina, la sostanza chimica principale della connessione sociale, che è un ormone che raggiunge attraverso il sangue e collega vari organi, un ormone della calma e della tranquillità, dell’armonia sociale, dell’intimità. Ma è anche un neurotrasmettitore del nostro sistema nervoso autonomo, quell’apparato complicato e diffuso nel nostro organismo che “non comandiamo”, che ci fa battere il cuore, aumentare la pressione, arrossire, sudare, come raccontano John Cacioppo e William Patrick in Solitudine. L’essere umano e il bisogno dell’altro (Il Saggiatore) gettando le basi per lavori scientifici successivi che hanno confermato in che modo la solitudine sia addirittura uno dei nuovi fattori di rischio, assieme alla sedentarietà, di svariate condizioni patologiche, demenze comprese.
Toccare un corpo, palpare l’addome o qualsiasi sua parte dolorante o meno può essere ovviamente anche una determinante valida per una diagnosi: e tuttavia, oggi sembra una modalità impiegata progressivamente sempre meno dai miei colleghi, a beneficio di esami che dovrebbero darci una certezza maggiore (e una copertura difensiva…) ma che allontanano emotivamente i due protagonisti, il medico e il paziente che si rivolge a lui.
Una persona che oggi ha 80 anni o più, basta riflettere, è passato da una condizione in cui il suo medico «sapeva un po’ di tutto» ad un’altra caratterizzata da una superspecializzazione nella quale, peraltro, le specializzazioni non solo non comunicano tra loro, ma spesso frammentano il corpo in una visione che parla agli organi e quasi mai all’organismo intero.
Non solo! La frammentazione delle competenze sta comportando una diminuzione delle responsabilità, che di conseguenza si dissolvono all’interno del gruppo di medici coinvolti nella cura delle diverse patologie di una anziano: emerge frequentemente una difficoltà nell’indicare quale sia il medico a cui spetti l’onere di tirare le fila della miriade di accertamenti eseguiti e delle cure, chi sia il direttore d’orchestra.
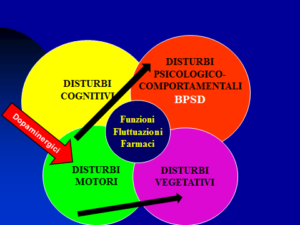
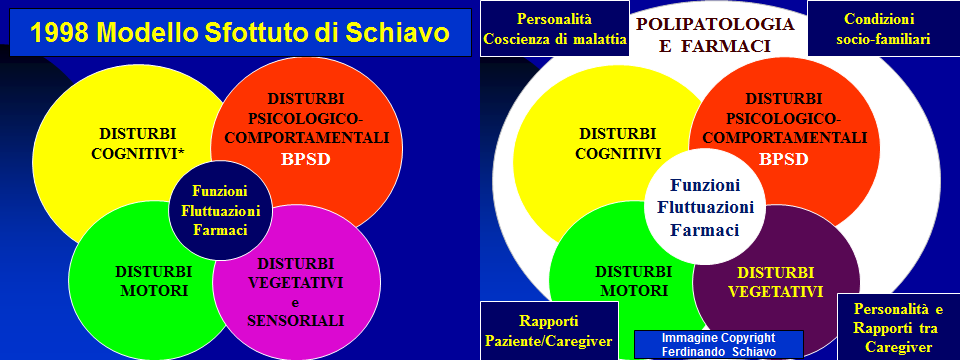
Nello scenario attuale dominato dal progressivo invecchiamento della popolazione mondiale e italiana, hanno una posizione sempre più dominante i quadri neurodegenerativi che vedono protagonisti mente e movimento in crisi: le demenze, la malattia di Parkinson e i poco conosciuti parkinsonismi, malattie simili alla malattia di Parkinson ma che non rispondono sostanzialmente alle terapie dopaminergiche consuete, ed altre patologie meno frequenti.
E così, i capricci della mente e quelli del movimento possono apparire associati in malattie complesse e severe come la demenza a corpi di Lewy, la demenza fronto-temporale associata a parkinsonismo (e a volte anche a SLA in una summa di tremende patologie neurodegenerative!), la stessa malattia di Parkinson che evolve in demenza, oppure i parkinsonismi da farmaci che inquinano la vita di tante persone anziane e rimangono tante volte non riconosciuti e risolti.
Come accennato, persone con malattia di Parkinson o parkinsonismi vari possono evolvere verso una demenza. C’è un altro aspetto inquietante: alcuni parkinsonismi sono curati proprio con i dopaminergici Sinemet, Madopar, Sirio, Jumex e altri ancora, come se fossero la “vera” malattia di Parkinson anche se, appunto, non solo non traggono alcun miglioramento sotto il profilo motorio dai farmaci ma possono subirne un ulteriore carico di eventi avversi (allucinazioni, sincopi, ecc.).
Dobbiamo ricercare le storie personali, il CHI oltre al CHE COSA, ovvero la malattia, guardando alla persona reale in relazione alla malattia e non solo alla malattia, aveva scritto anni fa il grande collega Oliver Sacks
Gli operatori sociali e sanitari, tutti, dovrebbero allargare lo sguardo e tenere nel debito conto che ogni individuo malato ha una propria singolare storia e così la sua famiglia, e che le rispettive dinamiche personali e familiari, se non sono arricchite dall’amore, se non sono sane ed equilibrate, possono contribuire a mantenere alto il tasso di complessità, che per il resto è legato alla natura di ogni tipo di malattia neurodegenerativa.
Ancora di più nel territorio complesso delle demenze, chi si prende cura di una persona malata e della sua famiglia dovrebbe entrare in questa storia, unica e originale, con profondo rispetto e in punta di piedi, con il compito di comunicare con onestà e coraggio, senza omissione di diagnosi e cure, la sconfitta della scienza di fronte a queste patologie progressive. Dovrebbe contribuire a insegnare ai familiari a elaborare il lutto e a farsi aiutare cercando di metterli in grado di interpretare ciò che la persona malata vuole comunicare. “senza etichette sommarie fatte di pregiudizi e senza obbligatorie scorciatoie verso una terapia farmacologica non sempre proponibile e non sempre seguita da miglioramenti” scrive Elena Sodano.
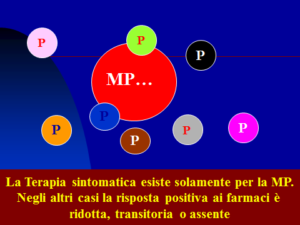
Oggi non abbiamo terapie efficaci che impediscano la progressione (anatomica e funzionale, in termini di perdita di neuroni e di connessioni) di tante malattie della mente e del movimento: gli unici risultati visibili si ottengono dagli anni settanta nel periodo iniziale della “luna di miele farmacologica” dei pazienti con malattia di Parkinson. Ma questi dopaminergici e gli altri farmaci per le demenze curano solo i sintomi e non la causa che porta a morte quei neuroni.
Almeno fino a oggi. Siamo in trepida attesa dei risultati di numerosi lavori in corso su varie molecole forse attive sulle ragioni patologiche per cui certi neuroni soffrono e poi muoiono.
Possiamo prenderci cura dei nostri fragili ponendo attenzione ai molti aspetti di contorno, sociali e sanitari: far fronte all’apatia e all’abbandono, curare bene un diabete, il peso corporeo, l’alimentazione, l’attività fisica, eliminare farmaci inutili o dannosi.
La realtà delle demenze può divenire ancora più complessa perché l’intervento di vari farmaci sulle anomalie comportamentali può renderla più intricata in quanto possono interferire nei processi cognitivi e nello stesso comportamento attraverso reazioni avverse ed effetti paradossi (ovvero effetti opposti a quelli attesi), come può accadere con gli ansiolitici, quasi sempre benzodiazepine: Valium, Tavor, Minias, EN e numerosi altri nomi.
Sono tanti nel comodino dell’anziano fragile, cronico o malato, i farmaci provvisti di un’attività anticolinergica, ovvero opposta al buon funzionamento dell’acetilcolina, uno dei più importanti neuromediatori del cervello: Buscopan e, purtroppo, tante altre sostanze, possono procurare una riduzione delle capacità cognitive e, in concorso con altre sostanze e con numerose condizioni (disidratazione, febbre, contenzione fisica, ecc.), portare a temibili episodi confusionali (Delirium) dagli esiti non sempre benevoli per la salute di un anziano.
Altre medicine provocano una ricaduta negativa a livello motorio, ovvero sono in grado di provocare parkinsonismo, distonie, acatisia. Quest’ultima è sfortunatamente poco conosciuta: consiste in una incapacità a stare fermi o a stare zitti, per cui può essere scambiata per “ansia” e pertanto destinata a subire un aggravamento paradossale se è affrontata aumentando la dose del farmaco incriminato! I colpevoli si annidano quasi sempre tra gli antipsicotici tradizionali che vengono adoperati per combattere l’aggressività, l’agitazione, le psicosi, le allucinazioni. Uno per tutti di un elenco nutrito: l’aloperidolo (Serenase e Haldol). In questo elenco di molecole che stavolta lavorano “contro” il neuromediatori dopamina sono presenti nomi noti e per qualcuno insospettabili come il Plasil, il Difmetré, il Levopraid ed altri ancora.
Reazioni avverse o paradosse possono avvenire persino con i “nuovi” antipsicotici atipici: quetiapina-Seroquel, olanzapina-Zyprexa, risperidone-Risperdal.
Da anni mi sforzo di far capire che agitato + psicofarmaco non sempre è uguale a paziente calmo e che le strategie non farmacologiche “valgono” 95 mentre quelle farmacologiche solo il restante 5 per cento. Detto da un medico ha il profumo dell’eresia!
Mi rendo conto che certamente, per coloro che non conoscono a fondo le tematiche legate al mondo delle demenze, sembra impossibile non poter comunicare con la persona malata. Questa incomprensione li porta spessissimo a compiere tentativi di riportarla alla nostra realtà di individui sani. Sbagliando. Non è semplice riuscire ad accettare la progressiva in-utilità delle parole (si badi bene: non del parlare!), del “volere educare”, del “pretendere”, del nostro arrabbiarci, del pensare che sia fruttuoso sgridare e punire…
Servono operatori formati con amore, innamorati del compito di formare a loro volta familiari disperati e senza forze.
In questo sfondo di complessità e a volte di colpevole sottovalutazione, Elena Sodano lavora da anni per costruire ponti, non certo a scavare fossati tra “noi e loro”, i medici e i non-medici, ponti di comprensione e di comunicazione ancora possibile in una rete composta da onesti artigiani della salute. Si è impegnata sull’armonia spontanea ed emozionale affinché, come scrive, la terapia TECI, che ha elaborato nel tempo e sperimentata per anni, possa funzionare su “questi corpi lenti, corpi persi, corpi vuoti, corpi silenziosi che nel momento della diagnosi non vengono più tenuti in considerazione, come se diventassero evanescenti perché la malattia all’improvviso stacca ogni contatto fisico, emozionale, affettivo tenendo in considerazione solo lo studio e la somministrazione farmacologica di molecole che servono a sedare le condotte corporee imposte da un cervello che piano piano si deteriora”.
Elena combatte con rigore e compassione contro “il non fare nulla” che consegna i nostri anziani fragili o malati alla noia mortale, alla insignificanza, all’eutanasia silenziosa. Pur nella sua originalità di intervento professionale per la quale dovrei etichettarla come una professionista che “canta fuori dal coro”, in realtà Elena canta da sempre nel nostro coro di operatori della salute che non si arrendono alla comodità dell’ageismo (tanto è vecchio…), del nichilismo (non c’è niente da fare…), del fatalismo (è scritto così, è destino…).
Il suo stile di lavoro e le tecniche sperimentate le permettono attraverso la musica di educare le persone vulnerabili alla scansione del tempo, persino del respiro comune e dell’affiatamento, del rispetto dell’armonia, promuovendo il “risveglio della memoria corporea… un secondo linguaggio a disposizione del terapeuta per capire attraverso il corpo quello che il paziente non riesce più ad esprimere con il linguaggio”.
La musica diviene mezzo pacifico di contenimento naturale “grazie alla quale anche un disturbo del comportamento può trasformarsi in una danza” poiché le principali malattie neurodegenerative non intaccano, se non nelle fasi terminali del processo, quelle aree del cervello dove sono custodite le emozioni, la memoria antica che ci lega alla voce della mamma, al cullare della ninna nanna, alle dolci nenie che ci facevano addormentare, a certi profumi, infine al ricordo di quella casa natia dove certamente si è stati amati come forse mai più dopo. Si, proprio quella casa che nelle forme avanzate di demenza viene invocata da milioni di persone come una straziante litania che nasce da un desiderio impossibile di ritorno.
Occupandosi “a modo suo” delle persone fragili e malate, Elena e lo splendido gruppo di persone che collaborano da tempo con lei toccano finalmente il loro corpo!
E permettono alle persone di giocare.
Niente è più serio del gioco. Nei cuccioli di tutte le specie il gioco è uno strumento di conoscenza del mondo, il mezzo attraverso il quale si apprendono i propri limiti, si impara a dosare le forze e a relazionarsi con l’altro e con l’ambiente. Il gioco, come il gesto artistico, è sempre un atto di libertà, che non si comanda e non si può imporre, è disinteressato.
E giocare, per citare Umberto Eco, è “uno dei bisogni fondamentali dell’essere umano”.
Ferdinando Schiavo